早产儿中枢神经系统感染病因分析及干预措施
隗秋连
(北京市房山区妇幼保健院儿童早期综合发展服务中心,北京,102488)
随着围产医学与现代医学的迅速发展,早产儿的发生率虽然有所增加,但是存活率显著提升。存活的早产儿由于系统发育尚未成熟,除了伴随体格发育缓慢外,也容易出现多种并发症[1]。现代研究表明,早产儿往往会出现中枢神经系统感染的现象,并且是早产儿最为严重的并发症之一,容易使得患儿出现颅内感染、化脓性脑膜炎等,也可导致出现反复感染、继发性肺动脉高压、喂养困难及生长发育迟缓等,使得患儿的病死率增加[2-3]。目前认为中枢神经系统感染的发病病因一方面受遗传和胎儿期间感染影响,一方面受到出生后环境因素影响。中枢神经系统感染的病原体比较复杂,包括寄生虫感染、病毒感染、细菌感染等,早产儿的免疫功能比较低,血脑屏障功能也比较差,更加容易发生中枢神经系统感染[4]。早产儿中枢神经系统感染的临床表现不典型,很多患儿缺乏脑膜刺激征临床表现,由于前囟、后囟及骨缝未闭,颅内压增高现象不明显,使得早期诊断较困难[5]。并且当前对患中枢神经系统感染的早产儿仍缺乏特效的治疗手段,以临床对症治疗为主[6-7]。本文调查分析了早产儿中枢神经系统感染病因,并探讨了干预措施与效果,希望为改善早产儿中枢神经系统感染的预后提供参考。
1 资料与方法
1.1 一般资料
选取2019年6月—2022年5月在北京市房山区妇幼保健院住院的92例早产儿作为研究对象。经过判定,92例早产儿中,发生中枢神经系统感染12例(感染组),占比13.04%,其余80例早产儿为非感染组。感染组早产儿的性别、胎龄、体重等与非感染组比较,差异无统计学意义(P>0.05),有可比性;感染组的5 min Apgar评分、早产儿住院时间、早产儿窒息、母体妊娠期间感染、早产儿鼻吸氧等与非感染组比较,差异有统计学意义(P<0.05),见表1。本研究征得家长同意并签署知情同意书;本研究经北京市房山区妇幼保健院伦理委员会批准。
表1 两组早产儿一般资料对比 [n(%)/(±s)]
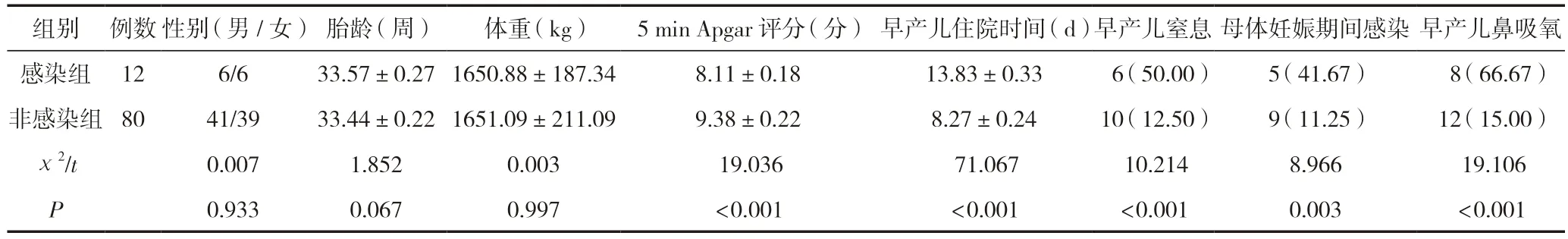
表1 两组早产儿一般资料对比 [n(%)/(±s)]
组别例数性别(男/女)胎龄(周)体重(kg)5 min Apgar评分(分)早产儿住院时间(d)早产儿窒息母体妊娠期间感染早产儿鼻吸氧感染组126/633.57±0.271650.88±187.348.11±0.1813.83±0.336(50.00)5(41.67) 8(66.67)非感染组8041/3933.44±0.221651.09±211.099.38±0.228.27±0.2410(12.50)9(11.25)12(15.00)χ2/t0.0071.8520.00319.03671.06710.2148.96619.106 P 0.9330.0670.997<0.001<0.001<0.0010.003<0.001
1.2 纳入与排除标准
纳入标准:①符合早产儿的诊断标准。感染组早产儿诊断标准:符合中枢神经系统感染判定标准,即脑脊液细菌培养阳性或涂片上可见细菌或脓细胞,并符合以下任一条件即可[3]:患儿出现体温异常、精神差、拒奶、惊厥等临床表现;患儿出现颅内压增高,表现为前囟隆起或脑膜刺激征阳性;②胎龄32~33周;③入院前未使用抗菌药物治疗;④出生日龄≤28 d;⑤临床资料完整;⑥调查过程无失访者。
排除标准:①合并新冠或有新冠密切接触史的患儿;②合并有先天畸形或遗传代谢性疾病患者;③脑发育不良者;④调查期间死亡者;⑤染色体异常者。
1.3 观察指标
所有中枢神经系统感染早产儿都给予对症治疗,治疗观察3个月。在治疗前后对患儿进行Gesell量表评估[4],包括大动作、语言能力、个人-社交能力、精细动作、适应性行为等5个方面测试,分数越高,整体发育状况越好。同时所有患儿在治疗前后进行智力发育指数(mental development index,MDI)、运动发育指数(physical development index,PDI)判定,两个指数满分为都100分,分数越高表示运动发育越好。
1.4 统计学处理
采用SPSS 26.0统计软件进行数据分析,计数资料用[n(%)]表示,行χ2检验;计量资料用(±s)表示,行t检验。相关性分析采用Spearsman分析,多因素分析采用Logistic回归分析。以P<0.05表示差异有统计学意义。
2 结果
2.1 中枢神经系统感染原分布
感染组早产儿感染病原体分布如下:李斯特菌1例,无乳链球菌2例,肺炎克雷伯菌7例,大肠埃希菌1例,人葡萄球菌1例。
2.3 相关性分析
在92例早产儿,Spearsman分析显示5 min Apgar评分、早产儿住院时间、早产儿窒息、母体妊娠期间感染、早产儿鼻吸氧与中枢神经系统感染存在相关性,差异有统计学意义(P<0.05),见表2。

表2 早产儿中枢神经系统感染病因的相关性分析 (n=92)
2.4 多因素分析
在92例早产儿,以5 min Apgar评分、早产儿住院时间、早产儿窒息、母体妊娠期间感染、早产儿鼻吸氧作为自变量,以中枢神经系统感染作为因变量,Logistic回归分析显示5 min Apgar评分、早产儿住院时间、早产儿窒息、母体妊娠期间感染都为导致早产儿中枢神经系统感染的重要因素,差异有统计学意义(P<0.05),见表3。
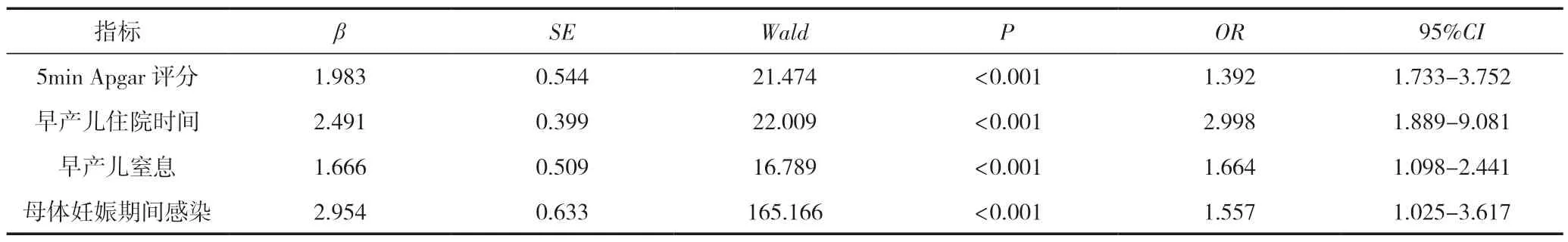
表3 早产儿中枢神经系统感染病因多因素分析 (n=92)
2.5 治疗预后
经过对症治疗3个月后,12例患儿Gesell量表大动作、语言能力、个人-社交能力、精细动作、适应性行为等评分都显著高于治疗前,智力发育指数、运动发育指数与治疗前相比也显著提高,差异有统计学意义(P<0.05),见表4。
表4 早产儿中枢神经系统感染治疗前后的评分变化对比 (±s,分)
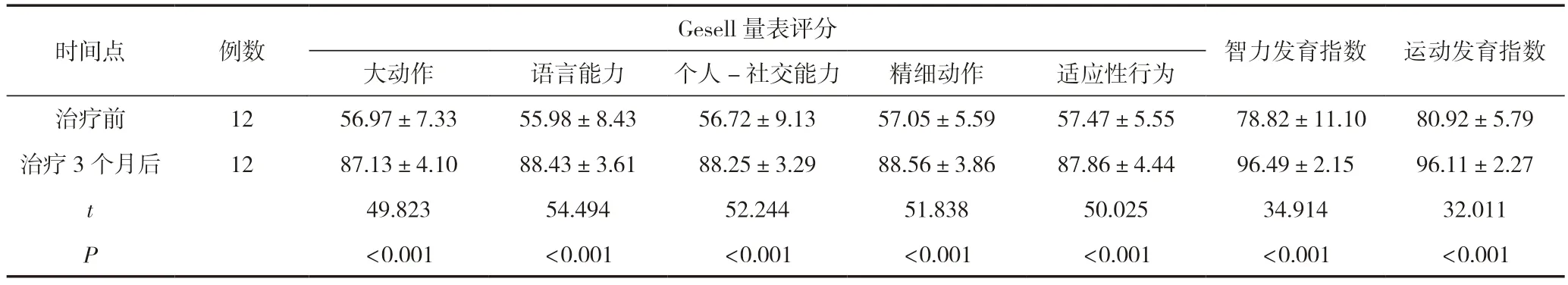
表4 早产儿中枢神经系统感染治疗前后的评分变化对比 (±s,分)
时间点例数Gesell量表评分智力发育指数运动发育指数大动作语言能力个人-社交能力精细动作适应性行为治疗前1256.97±7.3355.98±8.4356.72±9.1357.05±5.5957.47±5.5578.82±11.1080.92±5.79治疗3个月后1287.13±4.1088.43±3.6188.25±3.2988.56±3.8687.86±4.4496.49±2.1596.11±2.27 t 49.82354.49452.24451.83850.02534.91432.011 P<0.001<0.001<0.001<0.001<0.001<0.001<0.001
3 讨论
随着早产儿的存活率不断提高,中枢神经系统感染的发生率也在日益增长,国内外的诊断标准和生活条件的不同,导致中枢神经系统感染的发生率存在较大的差异[8]。特别是早产儿因较早与母体脱离,其早期脑发育过程受到一定的负面影响,从而引发脑结构、脑功能异常,中枢神经系统感染的风险较高。脑脊液检查是早产儿中枢神经系统感染的主要诊断措施,但是也存在一定的误差,且诊断周期比较长,对早产儿有一定的误差,为此加强病因分析具有重要价值[9]。
本研究显示,92例早产儿发生中枢神经系统感染12例,占比13.0%,其中病原体为李斯特菌1例、无乳链球菌2例、肺炎克雷伯菌7例、大肠埃希菌1例、人葡萄球菌1例;感染组早产儿的性别、胎龄、体重等与非感染组对比,差异无统计学意义(P>0.05),有可比性,感染组早产儿的5 min Apgar评分、早产儿住院时间、早产儿窒息、母体妊娠期间感染、早产儿鼻吸氧等与非感染组比较,差异有统计学意义(P<0.05),也表明早产儿发生中枢神经系统感染的几率比较大,病原体多为肺炎克雷伯菌,是多因素共同导致的结果。当前有研究显示,早产儿患者败血症的主要致病菌为肺炎克雷伯菌,足月儿患败血症的主要致病菌是无乳链球菌,但是也存在一定的地点与民族差异[10]。早产儿中枢神经系统感染在早期,临床主要表现为少吃少动、呼吸异常,因此临床上要多留意患儿是否存在上述症状,以有利于早产儿中枢神经系统感染的早期诊断[11]。
早产儿中枢神经系统感染是新生儿时期较严重的感染性疾病,其预后欠佳,病死率一直比较高,且存活的患儿也容易出现智力发育迟缓、四肢瘫痪、听力损伤等后遗症[12]。中枢神经系统感染的发病机制一直存在较大的争议,但是参与该过程的因素大致认为有患儿生后的遗传易感性、氧中毒、肺感染等[13]。本研究中,Spearsman分析显示5 min Apgar评分、早产儿住院时间、早产儿窒息、母体妊娠期间感染、早产儿鼻吸氧与中枢神经系统感染存在相关性,差异有统计学意义(P<0.05);Logistic回归分析显示5 min Apgar评分、早产儿住院时间、早产儿窒息、母体妊娠期间感染都为导致早产儿中枢神经系统感染的重要因素,差异有统计学意义(P<0.05)。从机制上分析,由于早产儿的机体功能发育不全,出生后需要进行吸氧,住院时间比较长,5 min Apgar评分比较低,使得早产儿肺部感染的几率增大,也进一步的导致早产儿发生中枢神经系统感染[14-15]。以往研究报道所显示的早产儿窒息、母体妊娠期间感染的早产儿中枢神经系统感染发生率为在30.0%以上,而不存在上述危险因素的早产儿,中枢神经系统感发生率可降低到2.0%以下[16]。还有研究显示,使用机械通气辅助早产儿呼吸产生的压力伤和容量伤会进一步的损坏肺部,同时长时间用氧也会导致新生儿发生氧中毒,诱发形成中枢神经系统感染[17-18]。
在早产儿中枢神经系统感染的对症治疗中,需要根据不同的患儿个体发育采取不同的治疗措施,比如地塞米松具有减轻脑水肿、加速脑脊液吸收、降低颅内压、增强血脑屏障等功能,但是也存在一定的不良反应。要积极给予早产儿母乳喂养,加强身体抚触干预、四肢运动的伸展和收缩干预等[19]。本研究显示,经过对症治疗3个月后,12例患儿Gesell量表大动作、语言能力、个人-社交能力、精细动作、适应性行为等评分都显著高于治疗前,智力发育指数、运动发育指数与治疗前相比也显著提高,差异有统计学意义(P<0.05)。同时,对中枢神经系统感染早产儿的治疗是一个长期的过程,应该在患儿成长的各个阶段都需要进行长期性的对症治疗[20]。
综上所述,早产儿中枢神经系统感染在临床上比较常见,病原体多为肺炎克雷伯菌,5 min Apgar评分、早产儿住院时间、早产儿窒息、母体妊娠期间感染都为导致早产儿中枢神经系统感染的重要因素,加强早期治疗能显著改善患儿的综合发育状况。
【单 位】:
【关键词】:母体 早产儿 发育
【出 处】:《实用肝脏病杂志》2023年11期
【收 录】:中国核心期刊遴选数据库
